EPOC y enfermedad cardiovascular (ECV) se asocian con frecuencia, comparten factores de riesgo, procesos fisiopatológicos, signos y síntomas, y actúan sinérgicamente como factores de pronóstico negativo. Desde un punto de vista epidemiológico, los pacientes con EPOC son particularmente vulnerables a la enfermedad cardíaca. Este documento se enfoca en el manejo de pacientes con EPOC y enfermedad coronaria isquémica, insuficiencia cardíaca y arritmia.
Fisiopatología
En pacientes con EPOC y ECV, la interacción de procesos fisiopatológicos de las vías respiratorias y el aparato cardiovascular es compleja y modulada por la acción de agentes farmacológicos utilizados en el tratamiento de ambas afecciones, algunos de los cuales tienen verdaderos efectos antagónicos en el sistema nervioso autónomo que pueden traducirse en eventos adversos desde una perspectiva cardiovascular y viceversa. El paradigma de esta situación es el uso de beta bloqueantes (BB) en el tratamiento de ECV y agonistas B2 para tratar enfermedades respiratorias, ambos moduladores de acciones opuestas en el tono simpático, lo cual no constituye una contraindicación para el tratamiento optimizado de ambas patologías.
La disfunción diastólica y sistólica de los ventrículos derecho e izquierdo (VD, VI) parece ser una condicion frecuente en pacientes con EPOC. El compromiso directo del VD resulta de la destrucción del parénquima pulmonar y la vasoconstricción hipóxica con aumento de la resistencia vascular pulmonar. La dilatación e hipertrofia del VD resultan del aumento de la presión pulmonar y pueden favorecer el desplazamiento del tabique hacia el VI, con compromiso de su función. Por su parte, la hipoxia conduce a vasodilatación sistémica y vasoconstricción arterial pulmonar, esta última con remodelación e hiperplasia miointimal. En conclusión, en el contexto de una ECV, la hipoxia, hiperinflación pulmonar, eritrocitosis secundaria y pérdida de área de superficie vascular pulmonar llevan, inevitablemente, a diversos grados de hipertensión pulmonar (HP). El aumento repetido y cíclico de la tensión de la pared ventricular sería uno de los mecanismos responsables de activación del sistema nervioso simpático, con retención hidrosalina y desarrollo de hipertensión sistémica e hipertrofia VI. La HP, aumento del llenado VD y presión intratorácica elevada son responsables de la mayor incidencia de arritmias auriculares en pacientes con EPOC.
Inflamación crónica
La inflamación crónica en la EPOC es más pronunciada en las paredes bronquiales. Se trata de un proceso heterogéneo que resulta en enfisema con afectación parenquimatosa y bronquitis crónica con compromiso de las vías aéreas pequeñas. La inflamación crónica se asocia con peor pronóstico y una mortalidad seis veces mayor en comparación con pacientes con un perfil pauciinflamatorio. Una vez establecida, la inflamación en la EPOC es persistente y progresiva, a pesar de la suspensión del tabaquismo u otros factores ambientales. La inflamación induce aumento del espesor de la pared bronquial con infiltrado de macrófagos y neutrófilos, CD4, CD8 y linfocitos B, y formación de folículos linfoides. Se ha resaltado la importancia del microbioma pulmonar en la EPOC, la bacteria aisladas con mayor frecuencia es el H. influenzae no tipificable (NTHi) que activa células T pulmonares, especies reactivas del oxígeno y proteasas. Este círculo vicioso infección/inflamación favorece las exacerbaciones.
Biomarcadores
En los estudios Copenhagen City Heart Study y Copenhagen General Population Study se observó que niveles elevados de proteína C reactiva, fibrinógeno y leucocitos aumentaban el riesgo de exacerbaciones frecuentes en individuos con EPOC estable. El aumento de los tres biomarcadores inflamatorios cuadriplicó el riesgo de exacerbaciones frecuentes durante el primer año de seguimiento versus quienes no tenían dicha característica.
Desde una perspectiva clínica, se ha constatado que:
• La proteína C reactiva (PCR) es un biomarcador potencial de bajo grado de inflamación sistémica y aterosclerosis en EPOC. La disminución del cociente VEF1/CVF y el VEF1 se correlaciona con un aumento PCR de alta sensibilidad y, el riesgo de cardiopatía isquémica es mayor en pacientes con obstrucción moderada a grave y mayores niveles de PCR.
• El fibrinógeno es un marcador de actividad de EPOC; sus altos niveles predicen gravedad y riesgo de exacerbaciones
• Péptido natriurético de tipo cerebral (BNP) y terminal N proBNP (NT-proBNP) son biomarcadores tempranos y sensibles de insuficiencia cardíaca asociada con disfunción del VI e infarto agudo de miocardio. También aumentan en trastornos pulmonares, disfunción VD, HP y cor pulmonale. El BNP también esta elevado en EPOC estable.
• La troponina aumenta en exacerbaciones de EPOC y predice mortalidad durante estos episodios y a largo plazo.
• El VEGF (factor de crecimiento endotelial vascular) es un marcador de pronóstico en ECV; regula la angiogénesis, aumenta la permeabilidad vascular y modula la trombogenicidad. El VEGF aumenta en exacerbaciones de EPOC
• Factor surfactante D se expresa en pulmón y arterias coronarias. Actúa como antiinflamatorio
Evaluación
En pacientes con EPOC y comorbilidad cardiovascular deben evaluarse función respiratoria, cardíaca e inflamación sistémica; de manera diferente dependiendo de la presencia o no de una exacerbación.
En la Figura 1 se describe el proceso diagnóstico de pacientes con EPOC estable; la misma aplica para aquellos con ECV y signos / síntomas o factores de riesgo para EPOC. En la Figura 2 se describe el proceso diagnóstico de pacientes con exacerbación aguda de EPOC.
Figura 1: Evaluación diagnóstica de pacientes con EPOC estable
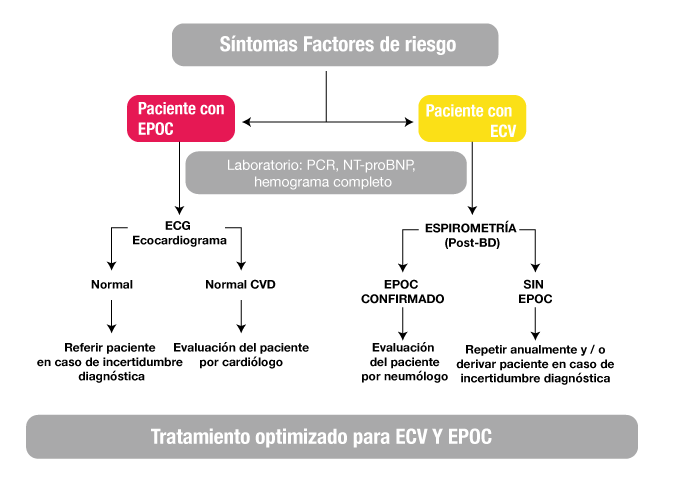
Abreviaturas: BD broncodilatador; ECG electrocardiograma; ECV enfermedad cardiovascular; EPOC enfermedad pulmonar obstructiva crónica; BNP Péptico natriurético de tipo cerebral; NT-proBNP; PCR proteína C reactiva.
Figura 2: Evaluación diagnóstica de pacientes con exacerbación de EPOC
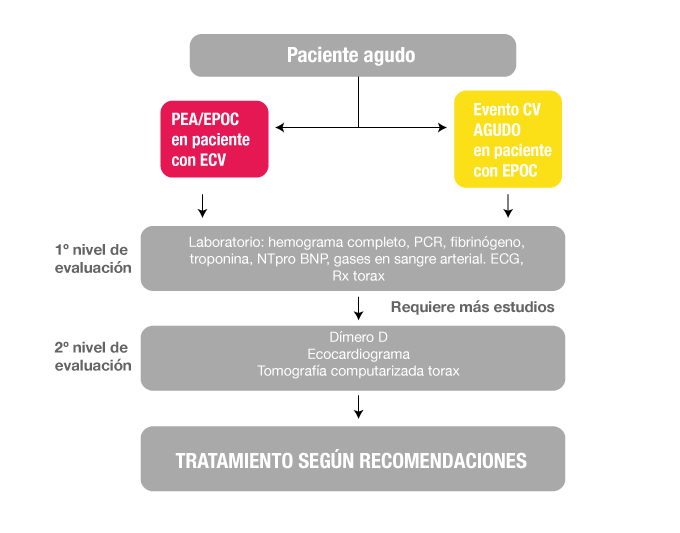
Tratamiento farmacológico
• La presencia de comorbilidades no debe modificar el tratamiento de la EPOC, y las comorbilidades deben tratarse según los estándares habituales, independientemente de la presencia de EPOC.
• Antiplaquetarios y anticoagulantes. En EPOC los antiplaquetarios disminuyen la mortalidad y podrían beneficiar a la hipertensión pulmonar y a pacientes con EPOC y riesgo de fibrilación auricular. La EPOC parece ser un factor de riesgo de complicaciones por sangrado en pacientes con fibrilación auricular.
• Se propone una interacción entre IECA y disminucion del VEF1 en fumadores, mientras que otros autores sugieren un beneficio en la HP. Sin embargo, no existe evidencia suficiente para definir una indicación específica de IECA en pacientes con EPOC, que no presenten también ECV.
• Beta-bloqueantes (BB). La broncoconstricción se debe al antagonismo sobre los receptores B2. Un metaanálisis de estudios publicados hasta el año 2011 concluyó que los BB tienen un efecto positivo en pacientes con EPOC y cardiopatía isquémica y los BB cardio-selectivos no modifican el VEF1 ni los síntomas respiratorios, ni afectan la respuesta del VEF1 a los LABA. Además se notó una reducción conjunta del riesgo relativo de mortalidad en pacientes con EPOC tratados con BB. Una posible explicación para esta interacción positiva es el efecto protector del BB cardio-selectivo contra el potencial cronotrópico, inotrópico y pro arrítmico de los LABA.
• Broncodilatadores. Si bien todos tienen potencial pro arrítmico, los estudios UPLIFT y TIOSPIR no mostraron una mayor incidencia de eventos cardíacos mayores. Por el momento la seguridad cardiovascular de LABA, LAMA, CI o sus combinaciones está bien establecida. Y, no hay evidencia de que el tratamiento de la EPOC deba cambiarse debido al diagnóstico de fibrilación auricular.
• Agonistas beta de acción corta, debido a su acción B2 adrenérgica podrían precipitar fibrilación auricular y tienen el potencial de inducir taquicardia sinusal en reposo y arritmias en pacientes susceptibles. Sin embargo, si está clínicamente indicado, deben usarse como medicamentos de rescate.
• Un metaanálisis reciente concluyó que es seguro usar LABA en pacientes con EPOC y comorbilidad CV
• Los LAMA son seguros dentro de una amplia gama de dosis y contextos clínicos, con un perfil muy similar entre los diferentes agentes.
• Los corticoides inhalados no se usan como monoterapia en pacientes con EPOC. No hay evidencia inequívoca con respecto a su seguridad como terapia combinada en EPOC con comorbilidad ECV
• Las metilxantinas tienen una ventana terapéutica estrecha y su toxicidad está bien establecida y depende de la dosis. Tienen efecto pro-arrítmico y una posible interacción farmacocinética con warfarina y digoxina.
Comentarios finales y conclusión
La sumatoria en un mismo paciente de EPOC y ECV tiene un peor pronóstico que cada una de dichas condiciones en forma aislada. El riesgo de ECV en EPOC se duplica y hasta triplica en comparación con el asociado al tabaquismo. De hecho el VEF1 es un factor de riesgo independiente de ECV, independientemente de la edad, sexo, tabaquismo, colesterol y nivel de educación y clase social. En la EPOC, la disminucion de la función pulmonar se asocia con una mayor incidencia de mortalidad por todas las causas, y por ECV (infarto de miocardio y arritmias). La muerte cardiovascular sigue siendo la causa más común de mortalidad en pacientes con EPOC.
Respecto del tratamiento farmacológico los autores concluyen que los medicamentos mencionados en este documento se pueden utilizar de forma segura en EPOC en caso que la comorbilidad con ECV sea una indicación. Respecto de los BB cardioselectivos en pacientes con EPOC parecen ser seguros y pueden sugerirse si están indicados. Agregan que corticoides inhalados, LABA, LAMA y sus asociaciones son seguras en pacientes con EPOC y ECV concomitante.
Acceso libre al artículo original
S. André, B. Conde, E. Fragosoc, et al, on behalf of the GI DPOC-Grupo de Interesse na Docena Pulmonar Obstructiva Crónica. COPD and Cardiovascular Disease. Pulmonología. 2019; 25(3):168-176




